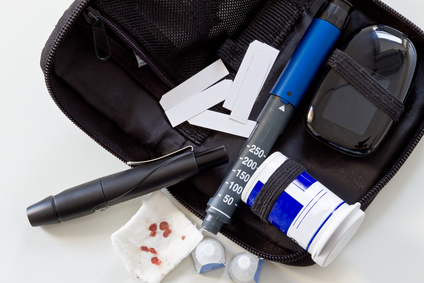
Die Zuckerkrankheit
Bereits in der Antike kannten Menschen die Erkrankung. Medizinisch Kundige diagnostizierten diese mit einer Geschmacksprobe des Urins. Daher stammt auch der Name Diabetes mellitus, der übersetzt honigsüßer Durchfluss heißt. Umgangssprachlich ist die Erkrankung als Zuckerkrankheit bekannt.
Themenübersicht
Stoffwechselerkrankung Diabetes
Diabetes mellitus ist eine chronische Stoffwechselerkrankung, die durch einen erhöhten Blutzuckerspiegel gekennzeichnet ist.
Schon gewusst?
Weltweit haben laut der International Diabetes Federation rund 540 Millionen Menschen Diabetes mellitus.
Formen von Diabetes
Ärzte unterscheiden die Krankheit hauptsächlich in Typ-1- und Typ-2-Diabetes. Seltenere Diabetes-Formen fassen Mediziner unter Typ 3 zusammen. Der sogenannte Schwangerschaftsdiabetes ist schließlich unter Typ 4 erfasst.
Diabetes mellitus Typ 1
Typ-1-Diabetiker erkranken meist bereits im Kindes- und Jugendalter. Eine Autoimmunreaktion des menschlichen Organismus führt zur Zerstörung der insulinproduzierenden Zellen in der Bauchspeicheldrüse. Der daraus resultierende absolute Insulinmangel verhindert, dass der menschliche Organismus den Zucker im Blut zur Energiegewinnung in die Zellen schleust. Kennzeichnende Symptome von Typ-1-Diabetes sind Abgeschlagenheit, Juckreiz, Heißhunger, starker Durst sowie vermehrtes Wasserlassen. Betroffene sind zudem anfälliger für Infekte.
Diabetes mellitus Typ 2

Bild: shironosov – Getty Images (Canva.com)
In 95 % aller Fälle liegt ein Typ-2-Diabetes vor. Er entsteht vorwiegend bei älteren Personen. Viele sprechen daher auch vom „Alterszucker“. Durch steigendes Übergewicht und Bewegungsmangel sind jedoch immer häufiger auch Kinder und Jugendliche betroffen. Hier produziert die Bauchspeicheldrüse zwar noch ausreichend Insulin. Die Zellen nehmen es jedoch nicht mehr auf. Sie sind unempfindlich gegenüber Insulin – es besteht eine Insulinresistenz.
Diabetes mellitus Typ 3
Weitere spezifische Diabetestypen, die auf andere Weise entstehen als der Typ-1- und der Typ-2-Diabetes, sind unter der Bezeichnung Typ-3-Diabetes zusammengefasst. Man unterscheidet sie entsprechend der Ursache in 8 Untergruppen.
| Untergruppe | Ursache |
| Diabetes Typ 3a | Gendefekte in den Insulin-produzierenden Betazellen |
| Diabetes Typ 3b | Gendefekte der Insulinwirkung |
| Diabetes Typ 3c | Erkrankungen der Bauchspeicheldrüse (pankreopriver Diabetes) |
| Diabetes Typ 3d | Erkrankungen bzw. Störungen des Hormonsystems |
| Diabetes Typ 3e | Chemikalien oder Medikamente |
| Diabetes Typ 3f | Viren |
| Diabetes Typ 3g | Autoimmunerkrankungen |
| Diabetes Typ 3h | genetische Syndrome |
Diabetes mellitus Typ 4
In Deutschland kommt es bei rund 4 % aller Schwangerschaften zu einer sogenannten Schwangerschaftsdiabetes, dem Diabetes mellitus Typ 4. Er zeigt sich etwa ab der 20. Schwangerschaftswoche durch einen erhöhten Blutzuckerspiegel. Nach der Geburt normalisiert sich der Wert wieder.
Erfahren Sie mehr zur Problematik:
Folgeschäden einer Diabetes-Erkrankung
Ein dauerhaft erhöhter Blutzuckerspiegel wirkt sich negativ auf unsere Blutgefäße aus. Die Schädigung an den kleinen Blutgefäßen nennen Fachkräfte diabetische Mikroangiopathie. Schäden an den großen Blutgefäßen sind uns als Arterienverkalkung (Arteriosklerose) bekannt. Im Zusammenhang mit der Zuckerkrankheit sprechen Mediziner:innen von diabetischer Makroangiopathie.
Es entstehen Folgeerkrankungen wie:
- Gefäßverschlüsse: Das Zusetzen der Gefäße führt zu Durchblutungsstörungen in Beinen und Füßen (periphere arterielle Verschlusskrankheit, kurz pAVK). Vor allem in Verbindung mit erhöhten Blutfettwerten, hohem Blutdruck, Nikotinkonsum und Übergewicht ist das Risiko auf koronare Herzerkrankung, Herzinfarkt und Schlaganfall erhöht.
- Diabetische Retinopathie: Werden die kleinen Blutgefäße über einen längeren Zeitraum hinweg geschädigt, nimmt die Durchblutung der Netzhaut ab. Durch die Gefäßveränderungen wandelt sich die Innenwand des Augapfels um. Es entstehen Narben, die zu Sehstörungen führen. Im schlimmsten Fall tritt eine Erblindung ein.
- Diabetische Nephropathie: Gefäßschäden im Bereich der Nieren führen mitunter zu Nierenversagen. Das macht eine regelmäßige künstliche Blutwäsche (Dialyse) notwendig.
Dauerhaft erhöhte Blutzuckerwerte schädigen nicht nur Gefäße, sondern auch kleine Nerven. In diesem Fall sprechen Ärzt und Ärztinnen von diabetischer Polyneuropahtie. Sie führt zu Gefühlsstörungen, brennenden Schmerzen in den Füßen, Taubheitsgefühl und einer veränderten Temperaturwahrnehmung (kalte Füße). Aus ihr und in Kombination mit Gefäßschäden entstehen folgende Krankheitsbilder:
- Diabetischer Fuß: Nervenschäden und Durchblutungsstörungen führen dazu, dass sich bereits kleine Verletzungen zu offenen, schlecht heilenden Wunden und Geschwüren entwickeln. Der diabetische Fuß führt im schlimmsten Fall zu einer Amputation.
- Erektionsstörungen: Es kommt zum einen zu Störungen der sexuellen Erregbarkeit und zum anderen zu Erektionsschwierigkeiten.
- Menstruationsstörungen: Nervenschäden und Durchblutungsstörungen führen ggf. zum Wegfall der Monatsblutung.
Shop-Kategorien für Diabetiker:innen bei Nervenschäden und zur Fußpflege: Diabetische Nervenstörung | Diabetikersocken | Fußpflege bei Diabetes mellitus | Pflegecreme für Diabetiker | Diabetikernahrungsergänzung
So messen Sie Ihren Blutzucker richtig

Für viele Diabetiker:innen gehört es zum Alltag, den Blutzuckerwert regelmäßig zu messen. Mit der Blutzuckermessung erfassen Betroffene, wie viel Glukose sich in ihrem Blut befindet. Der Blutzuckerwert wird entweder in Milligramm pro Deziliter (mg/dl) oder in Millimol pro Liter (mmol/l) angegeben.
Mit modernen Messgeräten und Stechhilfen ist diese Prozedur sehr einfach zu Hause durchzuführen. Allerdings können sich auch schnell Fehler einschleichen, sodass es zu verfälschten Testergebnissen kommt.
Den Blutzuckertest richtig durchführen
Was Sie für das Blutzuckermessen benötigen:
– ein Blutzuckermessgerät
– einen Teststreifen
– eine Lanzette (Nadel) für die Stechhilfe
– Ihr Blutzuckertagebuch
Wenn Sie selbst einen Blutzuckertest zu Hause durchführen, entnehmen Sie aus der Fingerkuppe einen kleinen Tropfen Blut. Diesen Tropfen geben Sie auf den Teststreifen am Blutzuckermessgerät. Auf dem Display lesen Sie das Ergebnis ab. Notieren Sie sich die Werte am besten in Ihrem Blutzuckertagebuch oder Ihrem Diabetikerpass.
Blutzucker selbst messen, ist nicht schwer. Trotzdem gibt es Dinge, auf die Sie achten sollten, um die Ergebnisse nicht zu verfälschen.
Tipp 1: Hände waschen

Hautschmutz, Seife oder Cremes können das Messergebnis beeinflussen. Bevor Sie mit der Messung starten, sollten Sie sich daher die Hände mit warmem Wasser gründlich waschen. Trocknen Sie sie anschließend gut ab. Das Waschen verbessert zugleich die Durchblutung in den Fingern. Das macht die Blutentnahme leichter.
Tipp 2: Lanzette wechseln
Setzen Sie bei jedem Test eine neue Lanzette (Nadel) in Ihre Stechhilfe ein. Dies ist aus hygienischen Gründen empfohlen. Zusätzlich erleichtert diese Maßnahme das Stechen, da die Nadel mit jedem Gebrauch etwas stumpfer wird.
Unsere Produkttipps – Stechhilfe und Lanzetten: ACCU-CHEK® FastClix Stechhilfe Modell II | ACCU-CHEK® FastClix Lanzetten
Tipp 3: Seitlich in die Fingerkuppe stechen
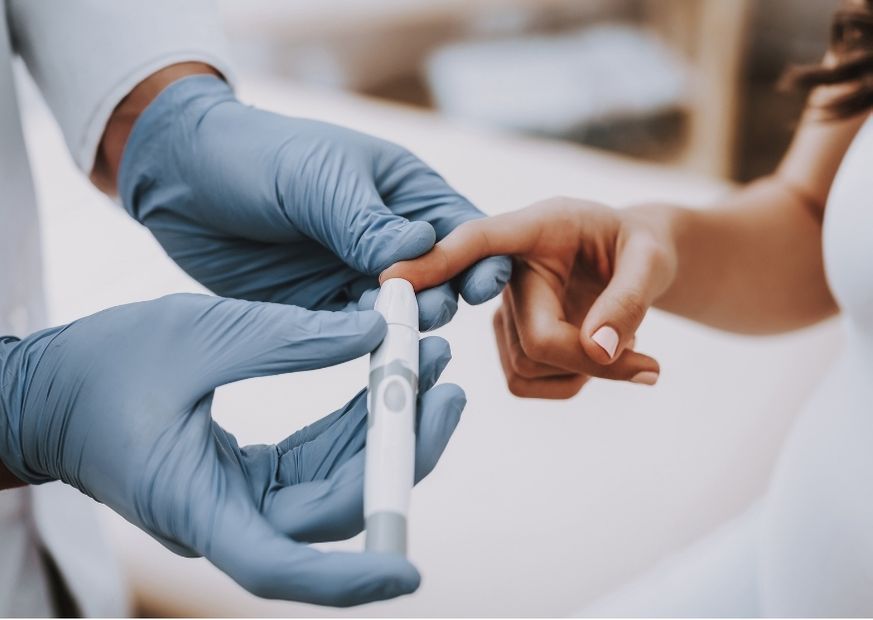
Viele Diabetiker:innen stechen für die Blutentnahme in die Mitte der Fingerkuppe. Dieser Teil des Fingers ist jedoch relativ schmerzempfindlich. Platzieren Sie den Stich lieber seitlich der Fingerkuppe.
Tipp 4: Fingerkuppe massieren
Manch einer quetscht die Fingerkuppe, um den Blutstropfen daraus zu gewinnen. Hier besteht die Möglichkeit, dass sich das Blut mit Lymphflüssigkeit vermischt, sodass Sie verfälschte Messwerte erhalten. Massieren Sie die Fingerkuppe kurz vor dem Einstich. So ist die Haut besser durchblutet und die Blutentnahme leichter.
Tipp 5: Teststreifen nicht im Bad benutzen
Die Teststreifen zur Blutzuckermessung reagieren schnell auf Luftfeuchtigkeit. Bewahren Sie sie deshalb nicht im Badezimmer auf. Lagern Sie die Teststreifen an einem kühlen und trockenen Ort. Achten Sie auch darauf, dass Sie den Teststreifen bei der Messung nur mit trockenen Fingern anfassen.
Unsere Produkttipps – Blutzuckermessgerät und Teststreifen: Contour® XT Set mg/dl | Contour® next Sensoren
Tipp 6: Blutzuckermessgerät und Zubehör richtig aufbewahren
Ebenso wie die Teststreifen reagiert auch das Blutzuckermessgerät sensibel auf Luftfeuchtigkeit. Lagern Sie das Messgerät daher nicht im Badezimmer. Die Sensoren könnten feucht und der angezeigte Messwert dadurch verfälscht werden.
Shop-Kategorien zur Blutzuckerkontrolle: Blutzuckermessgeräte & Zubehör | Blutzucker-Teststreifen | Kontrolllösungen | Stechhilfen & Lanzetten
Behandlung von Diabetes mellitus
Zunächst klärt der Arzt, welche Diabetes-Erkrankung vorliegt. Mithilfe der auf den Patienten individuell abgestimmten Therapie lässt sich der Blutzuckerspiegel gut einstellen. Gelingt dies, können von Diabetes betroffene Personen ein beschwerdefreies Leben haben und Folgeerkrankungen verhindert werden. Voraussetzung einer richtigen Einstellung ist die konsequente Blutzuckerkontrolle.
Behandlung bei Diabetes mellitus Typ 1
Beim Typ-1-Diabetes liegt ein absoluter Insulinmangel vor, das heißt, dass die Bauchspeicheldrüse kein oder zu wenig Insulin produziert. Da Insulin jedoch lebensnotwendig ist, müssen die Typ-1-Diabetiker es lebenslang spritzen. Hierfür stehen dem Patienten Normalinsulin und auch Insulinanaloga zur Verfügung. Sie injizieren sich den Wirkstoff mittels Pens.
Shop-Kategorien zum Injektionsbedarf: Einmalspritzen und Kanülen | Insulininjektion & -Kanülen | Kühl- und Systemtaschen
Behandlung bei Diabetes mellitus Typ 2

Personen mit Diabetes Typ 2 wirken der Krankheit entgegen, indem sie ihren Lebensstil ändern: Mit einer ausgewogenen Ernährung und sportlicher Aktivität erreichen die Patienten ein normales Gewicht und stabilisieren ihren Blutzuckerspiegel. Bei fortgeschrittenem Typ-2-Diabetes helfen häufig Tabletten; mitunter setzen Ärzte auch Insulinspritzen ein.
Für Diabetes mellitus Typ 2 liegt der Behandlung ein Stufenplan zugrunde.
- Stufe 1: Oft reicht – bei frühzeitiger Erkennung – die Umstellung der Lebensgewohnheiten. Der Patient muss sein Übergewicht abbauen, sich körperlich reichlich bewegen, sich ausgewogen ernähren und Nikotin meiden.
- Stufe 2: Die Gabe von oralen Antidiabetika hilft, den Blutzuckerspiegel zu senken. Häufig verschreibt der Arzt bei übergewichtigen Patienten Metformin. Normalgewichtige Patienten bekommen Sulfonyharnstoffe oder Sulfonyharnstoff-Analoga wie Repaglinid.
- Stufe 3: Der Arzt verordnet zwei Medikamente für die orale Gabe.
- Stufe 4: Die Gabe von oralen Tabletten ist nicht mehr ausreichend. Der Diabetiker muss sich zusätzlich Insulin spritzen.
- Stufe 5: Ärzte gehen hier von einer vollständigen Erschöpfung der Insulinproduktion aus. Eine Behandlung erfolgt ausschließlich mit Insulin.
Mit Diabetes reisen

Eine chronische Krankheit wie Diabetes mellitus verlangt eine bestimmte Lebensweise und Behandlung, wie regelmäßige Blutzuckermessung, eine bestimmte Menge Essen oder Insulinspritzen. Früher haben viele Diabetiker wegen dieser Umstände möglicherweise keine Flugreisen unternommen. Heute sagen Experten, dass Menschen, die von Diabetes betroffen sind, durchaus auch Fernreisen genießen können. Voraussetzungen sind eine gute Planung der Reise und die Organisation der Utensilien, die griffbereit im Handgepäck bereit stehen müssen.
Tipps für die Reisevorbereitungen
Informieren Sie sich über landestypische Speisen. Anhand einer Broteinheiten-Tabelle bestimmen Sie den Kohlenhydratanteil.
Tipp: Packen Sie Snacks in Ihr Gepäck
Manche Hotels bieten ein internationales Buffet. Das macht die Speiseauswahl für Diabetiker:innen leichter. Erkundigen Sie sich vor der Reise in Ihrem Hotel, ob es ein solches Angebot gibt. Falls Sie unsicher sind, nehmen Sie für die Anfangszeit zwei Zwischenmahlzeiten mit, deren BE Sie genau kennen, z. B. einen Apfel und Vollkornkekse.
Informieren Sie die Fluggesellschaft darüber, dass Sie Diabetiker:in sind und daher entsprechendes Zubehör sowie Insulin im Handgepäck mit sich führen. Eine entsprechende Diabetes-Bescheinigung stellt Ihnen Ihr Arzt oder Ihre Ärztin aus. In diesem Dokument werden auch die Utensilien genannt, die Sie benötigen: Pens, Spritzen mit Nadeln, Insulin, Tabletten, Blutzuckermessgerät, Stechhilfe, etc.
Denken Sie an Ihren Diabetikerausweis.
Diabetikerzubehör – doppelt ist besser
Klären Sie am besten vor der Reise noch einmal mit Ihrer Arztpraxis, welche Dinge Sie unbedingt einpacken müssen. Nehmen Sie sicherheitshalber alles Zubehör zweifach mit – im Koffer und auch zusätzlich im Handgepäck. Sie können nie wissen, ob Sie auf Ihren Koffer warten müssen, wenn dieser etwas verzögert ankommt.
Bei Flugreisen gilt: Insulin gehört ins Handgepäck

Nehmen Sie auch die doppelte Menge Insulin mit auf Ihre Reise. Wenn Sie fliegen, dann packen Sie Ihren Insulinvorrat auf jeden Fall ins Handgepäck. Die Temperaturen im Frachtraum des Flugzeugs sind zu niedrig für Insulin.
Tipp für heiße Strandtage
Zu hoch sollten die Temperaturen jedoch auch nicht sein. Denken Sie deshalb daran, eine kleine Kühlbox mit auf die Reise zu nehmen. Darin können Sie an heißen Strandtagen Ihr Insulin optimal lagern.
Unser Produkttipp – Diabetiker-Tasche mit Kühlelement: MYLIFE Loom Tour Duo Diabetiker-Tasche
Zeitverschiebung überbrücken
Bei Reisen in den Westen bzw. in den Osten ergeben sich manchmal deutliche Zeitunterschiede. Diabetiker:innen müssen daran denken, dass sich dies auf die Insulingabe auswirkt. Passen Sie die Dosis an diese Zeitunterschiede an. Mit kleinen Mengen Insulin können Sie zunächst gut überbrücken. Lassen Sie sich vorher von Ihrem Arzt oder Ihrer Ärztin beraten, was Sie dabei beachten sollten.
Häufiger Blutzucker messen
In den ersten Urlaubstagen ändern Sie wahrscheinlich Ihre Gewohnheiten: Sie sind aktiver, bewegen sich mehr. Oder Sie genießen mit langen Entspannungsphasen Ihren Urlaub. Diese Aktivitäten zeigen sich auch im Blutzuckerspiegel. Expert:innen empfehlen daher, gerade in den ersten Urlaubstagen häufiger den Blutzuckerspiegel zu messen.
Mit Diabetes reisen – Ihre Checkliste
Am besten drucken Sie sich die nachfolgende Liste aus und haken jeden einzelnen Punkt ab, sobald sie die entsprechende Utensilie verstaut haben.
Was gehört bei Diabetikern auf Reisen ins Handgepäck?
1) Ihr Diabetes-Tagebuch
2) Ihr Diabetiker-Ausweis (international)
3) Ihre Chipkarte der Krankenkasse
4) die Bescheinigung des Arztes, dass Sie Diabetiker sind
5) Insulin bzw. Tabletten zur Blutzuckersenkung
6) Teststreifen für Blutzucker und Azeton
7) Stechhilfe inkl. Lanzetten
8) Spritzen/Pens inkl. Ersatznadeln
9) ein Blutzuckermessgerät
10) Ersatzbatterien
11) Traubenzucker
12) 2 Zwischenmahlzeiten (z. B. Volkornkekse, Äpfel)
13) Glukagon
Was kommt bei Diabetiker auf Reisen in den Koffer?
1) eine kleine Kühlbox
2) Pens bzw. Spritzen mit Nadeln
3) Stechhilfe und Lanzetten
4) ein Blutzuckermessgerät
5) BE-Tabelle
6) Pflaster
7) Wundsalbe
Unsere Seiten dienen lediglich Ihrer Information und ersetzen nicht die Diagnose und Behandlung durch medizinisches Personal.
Zu Risiken und Nebenwirkungen lesen Sie die Packungsbeilage und fragen Sie Ihre Ärztin, Ihren Arzt oder in Ihrer Apotheke.
Trotz sorgfältiger Recherche und der Verwendung verlässlicher Quellen können sich mitunter Fehler in unsere Texte schleichen. Helfen Sie uns, besser zu werden. Hinweise senden Sie an: redaktion@medikamente-per-klick.de.
Stand vom: 06.11.2023
Coverbild: Dragana Gordic – stock.adobe.com
Visits: 36209